Publicado: marzo 10, 2021, 1:59 pm
The Conversation
Salvador Peiró, Fisabio
La “vacunometría ornamental” es una disciplina reciente pero de gran actualidad en los medios de comunicación y, para qué engañarnos, incluso entre los profesionales sanitarios. Su producto más conocido es el “vacunómetro comparativo ornamental”. Esto es, una imagen televisiva o una tabla impresa (como la de la figura de abajo) en la que, siempre en números grandes, se adorna un comentario sobre la “eficacia” de las vacunas frente a la covid-19, usualmente acompañando algún otro detalle sobre dosis o temperatura.
Estas cifras de “eficacia” proceden usualmente de los ensayos clínicos fase III de las vacunas de Pfizer, Moderna, AstraZeneca o de informes del todavía no publicado de Janssen (Johnson & Johnson). Pero, al contrario de lo que suelen decir los medios, no deben interpretarse como “protección” o “porcentaje de personas protegidas” sino como reducción del riesgo relativo (RRR) de enfermar en los vacunados respecto a los no vacunados.
La eficacia vacunal es “relativa”
Es sabido que los epidemiólogos somos adictos a las tablas de 2×2. Los números de la de abajo proceden del ensayo de la vacuna de Pfizer. Se refieren a los pacientes vacunados o no vacunados, sin evidencia serológica o virológica de covid-19 previa, que desarrollaron la enfermedad (al menos un síntoma y PCR+) tras al menos 7 días desde la segunda dosis.
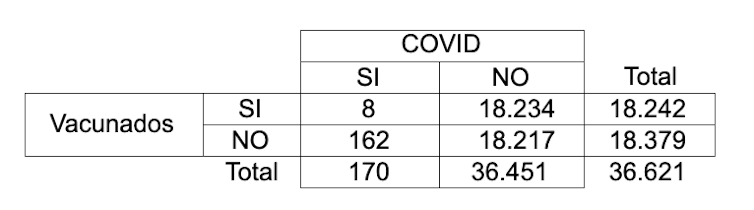
Es fácil deducir que el 0,88% de los no-vacunados (162 de 18.217, 88 de cada 10.000) enfermaron frente a solo el 0,04% de los vacunados (8 de 18.242; 4 de cada 10.000). La Reducción Absoluta del Riesgo (RAR) de enfermar (0,88 – 0,04) fue de 0,84 puntos porcentuales. O, expresado de otra manera, de 84 casos menos por 10.000 personas vacunadas (con los criterios y el contexto de ese estudio concreto).
En términos relativos, el riesgo relativo (RR) de enfermar en los vacunados respecto a los no-vacunados (0,04/0,88=0,05) es del 5%. Pero a veces los epidemiólogos preferimos expresar el inverso (1-RR) para destacar la RRR, la reducción relativa del riesgo. Que en este caso (1-0,05) ofrece el resultado de 95%, que es el que aparece en los vacunómetros.
En los ensayos de vacunas, a la RRR acostumbramos a llamarla “eficacia vacunal”. En este estudio concreto, indicaría que podemos esperar que 1 sola persona enferme de covid-19 entre los vacunados por cada 20 que enfermen entre los no-vacunados.
Una “eficacia vacunal” del 50%, la mínima requerida por la OMS para la comercialización de vacunas, indicaría que solo una persona enferma entre los vacunados por cada dos que contraen la enfermedad en no vacunados.
Número necesario de personas a vacunar para evitar un caso de covid-19
La “eficacia vacunal” es un parámetro relativo. Si en el estudio anterior la incidencia hubiera sido 100 veces menor (4 y 88 casos por 1.000.000 de personas vacunadas o no vacunadas, en lugar de por 10.000), la “eficacia vacunal” seguiría siendo del 95%, pero su impacto poblacional sería muy diferente. Para valorar este aspecto, los epidemiólogos usamos un parámetro con números absolutos: el número de personas que necesitamos vacunar para evitar un caso (número necesario a tratar o NNT).
Un reciente estudio mostraba estos NNT para las tres vacunas autorizadas actualmente en la UE:
No sin sorpresa, la vacuna aparentemente menos “eficaz” es la que más casos de covid-19 evita. Y es que el NNT, un parámetro mucho más importante e interpretable que el RRR, depende sobre todo de la diferencia absoluta (no relativa) de riesgos. Y esta -pese a la desinformación de los vacunómetros- fue mucho mayor en el ensayo de AstraZeneca.
Peras, manzanas y ensayos clínicos
No existe ningún ensayo clínico aleatorizado que haya comparado las diferentes vacunas entre sí. Y los diferentes ensayos se han realizado en poblaciones diferentes, en distintos países con diferentes incidencias y diferentes variantes circulando, utilizando diferentes criterios para definir que es un caso de covid-19, con diferentes comparadores y con diferentes tiempos de seguimiento. Y esto quiere decir, simple y llanamente, que sus resultados de eficacia (o su NNT) no pueden compararse. Sería como comparar peras y manzanas.
Por ejemplo, los ensayos de Astra-Zeneca y Janssen reclutaron muchos pacientes en Brasil y Sudáfrica, dos países con amplia circulación de variantes con la mutación E484K que escapa, al menos parcialmente, a la acción de los anticuerpos y en los que cabía esperar una menor eficacia. De hecho, la vacuna de Janssen ofrecía mejores resultados de eficacia en Estados Unidos que en Sudáfrica o Sudámerica.
No solo eso. Además, la incidencia de covid-19 (entendida como la proporción de casos en no vacunados) durante el trabajo de campo de los ensayos varió ostensiblemente entre estudios. Hubo 88 casos por 10.000 entre los ensayos de Pfizer, y 296 en AstraZeneca. También variaban las características de las poblaciones. Por ejemplo, el de AstraZeneca reclutó una gran proporción de personal sanitario para acelerar el ensayo por su mayor exposición.
Otro detalle a tener en cuenta es que también se utilizaron definiciones muy diferentes de “caso”. Por ejemplo, el ensayo de Pfizer exigía que los pacientes no tuvieran evidencia serológica o virológica de infección hasta 7 días tras la 2ª dosis, momento en que empezaban a contabilizarlos como casos de CoViD. Por su parte, el de Moderna exigía evidencia de no estar infectado hasta el momento de la 1ª dosis, pero comenzaba a contabilizar los casos a partir de 14 días desde la segunda.
Por otra parte, todos los ensayos emplearon placebo en los grupos control salvo el de AstraZeneca, que usó otra vacuna (meningocócica). Y eso hace que exista posibilidad de que los pacientes del grupo control tuvieran cierta protección por la acción de mecanismos de inmunidad heteróloga (“cruzada”).
No podemos afirmar que las vacunas sean iguales, pero tampoco que sean diferentes
Hay muchas cosas que nos faltan por saber de las vacunas. Entre otras, su efectividad comparativa, la duración de la inmunidad, la efectividad real frente a nuevas variantes y sus efectos secundarios en el seguimiento a largo plazo.
Lo que si sabemos es que todas consiguen reducir los casos graves de covid-19. Todos los ensayos han mostrado un perfil de efectividad excelente frente a la hospitalización por covid-19. Y también los estudios con datos de vida real en Israel, Escocia o Inglaterra. En estos dos últimos, con una elevada y muy similar efectividad para las vacunas de Pfizer y AstraZeneca con una sola dosis.
Por otro lado, la vacunación poblacional –con cualquier vacuna autorizada en la UE– tiene una importante ventaja respecto a los ensayos clínicos: la inmunidad de rebaño. Cada persona vacunada incrementa la efectividad vacunal en el conjunto de la población. Cada persona que se vacuna incrementa la protección para todas las personas.
Con la información actual no podemos afirmar que ninguna vacuna sea superior a otra. Aunque esto no quiere decir que sean iguales, porque tampoco disponemos de estudios comparativos de no-inferioridad que nos permitan equipararlas.
La “vacunometría” televisiva, que confunde la “eficacia vacunal” en diferentes ensayos con la superioridad o inferioridad de una u otra vacuna en el mundo real, es una forma de ignorancia que daña la campaña vacunal y pone en riesgo a las personas. Extiende entre la población la falsa creencia de que hay vacunas de primera y segunda. No sólo es “desinformativa”, es perjudicial.![]()
Salvador Peiró, Investigador, Área de Investigación en Servicios de Salud, FISABIO SALUD PÚBLICA, Fisabio
This article is republished from The Conversation under a Creative Commons license. Read the original article.







![Presidente Duque instaló la feria más grande de las artesanías, con un llamado a comprar colombiano [VIDEO] Presidente Duque instaló la feria más grande de las artesanías, con un llamado a comprar colombiano [VIDEO]](https://gerente.com/co/wp-content/uploads/sites/16/2021/12/EXPO.jpg)
![Esta fue la ambiciosa estrategia digital en elecciones de los Consejos Nacionales de la Juventud [VIDEO] Esta fue la ambiciosa estrategia digital en elecciones de los Consejos Nacionales de la Juventud [VIDEO]](https://gerente.com/co/wp-content/uploads/sites/16/2021/12/G.jpg)
